Le diagnostic complet de la maladie d’Alzheimer
Observation clinique des symptômes
Les symptômes présentés par la personne malade sont essentiellement des symptômes « subjectifs ». Nous n’avons pas de preuve formelle qu’il s’agit bien d’une maladie d’Alzheimer (MA).
On relève les plaintes de la personne et celles de son entourage et on compare ensuite ces dernières, car les troubles mnésiques sont généralement minimisés ou niés par la personne atteinte. On recherche évidemment les signes évocateurs des troubles de la mémoire, du langage, un état dépressif, une anxiété.
Au tout début, on parlera de « pré-maladie » qui peut durer en moyenne 3 ou 4 ans. Elle est surtout caractérisée par un déficit progressif de la mémoire qui peut être mis en évidence par des tests neuropsychologiques. Les autres fonctions intellectuelles sont globalement préservées et le retentissement sur la vie quotidienne est inexistant ou peu important.
On peut grossièrement décrire 3 étapes dans la maladie d’Alzheimer, selon les répercussions des troubles sur la vie quotidienne :
La phase débutante
Elle se caractérise par des troubles légers de la mémoire, de l’attention, du langage et du caractère. Cet état a pour conséquence des difficultés dans la vie sociale.
Ainsi, le premier symptôme indicateur et aussi le plus connu de la maladie d’Alzheimer est le trouble de la mémoire. Cependant, même si ce trouble est une plainte fréquemment rencontrée chez beaucoup de personnes, il ne relève pas forcément de la maladie d’Alzheimer.
La plupart du temps, les petits troubles de la mémoire rencontrés sont essentiellement secondaires à un état de fatigue, de stress ou de surmenage.
On a observé qu’un des premiers signes était la perte de l’odorat.
Cependant, il ne faut jamais négliger les petits troubles de la mémoire, surtout s’ils persistent. C’est leur persistance, alors que la fatigue et le stress ont disparu, qui pourrait faire craindre que ces troubles mnésiques ne soient le fait de troubles organiques comme une dégénérescence toute débutante du cerveau. Et ils sont très souvent minimisés par la personne, et donc souvent négligés, voire même cachés à l’entourage.
La personne oublie un rendez-vous, une rencontre qu’elle a fait, une commission à faire, la liste des courses, le gaz sous la casserole, un coup de téléphone, la fermeture des portes… Les troubles de la mémoire porteront sur les faits récents. Par contre, les souvenirs anciens seront toujours présents du moins à ce stade. Ensuite, la personne présente une impossibilité à apprendre et à retenir de nouvelles informations.
Les troubles atteignent ensuite le langage. On les rencontre dans 40 % des cas au début de la maladie. La personne ne trouve plus ses mots.
Elle n’arrive plus à trouver le nom de l’objet qu’elle appellera le « truc » ou le « machin ». Elle ne comprend plus ce qu’on lui dit.
Le langage écrit est perturbé avant même le langage oral. Cela se traduit par des fautes d’orthographe pour des mots irréguliers d’abord puis des mots simples. L’écriture devient uniquement phonétique : « la mézon » pour « la maison ».
L’écriture se modifie également : on note des minuscules et des majuscules dans le même mot. Il lui est impossible d’écrire en ligne droite. Les difficultés de lecture sont plus tardives. Enfin, la difficulté à pouvoir lire l’heure aggravera encore la désorientation temporelle.
Au fur et à mesure que la maladie d’Alzheimer évolue, elle affecte de nouvelles régions du cerveau, entraînant la perte de fonctions intellectuelles de plus en plus nombreuses : mémoire, motricité, langage, confusion, agitation…
Au début de la maladie, il y a des périodes d’accalmies dans ses symptômes. Ces retours à la normale sont durement vécus par la personne. À ces moments-là, elle se rend parfaitement compte de ses troubles mnésiques et de l’avancement de sa maladie. Elle voit aussi combien elle s’en trouve diminuée. Cela la rend très malheureuse et l’angoisse profondément, d’abord parce qu’elle a peur d’oublier des choses importantes, ensuite parce qu’elle a peur d’entendre un diagnostic.
La phase d’état
Elle se caractérise par des troubles marqués de la mémoire, de l’orientation temporo-spatiale et une irritabilité de la personne.
Puis peu à peu apparaît une désorientation dans l’espace : la personne se perd dans son quartier, ne se rappelle plus l’emplacement de certains objets ou de papiers importants dans sa propre maison. Elle ne peut plus lire un plan. La désorientation touche également le temps : la personne ne se rappelle plus la date du jour, le jour de la semaine, l’année ou la saison dans laquelle elle se trouve.
L’angoisse liée aux troubles de la mémoire est un des premiers symptômes de la maladie d’Alzheimer. Les échecs, les oublis, les changements aggraveront encore ce sentiment d’angoisse. Cette angoisse est variable en intensité, elle peut n’être qu’un vague sentiment de malaise, jusqu’à des anxiétés aiguës avec des peurs irraisonnées et incontrôlables.
On note des changements de la personnalité et du caractère. La personne devient plus nerveuse, plus agitée, voire irascible, ou, au contraire, hésitante ou encore indifférente et placide. Elle présente souvent un repli sur elle-même, des attitudes d’opposition et une instabilité émotionnelle. Elle ne prend plus d’initiative. Elle n’a plus de motivation pour quoi que ce soit. Elle présente quelquefois une gestuelle stéréotypée et répétitive et sans finalité comme plier et déplier sans cesse une serviette, se lécher les lèvres. D’autres malades vont fuguer pour satisfaire leur besoin de marcher ou pour retrouver un lieu ancien. D’autres encore vont avoir des idées délirantes, des idées de vols, des hallucinations, des fausses reconnaissances…
L’état s’aggrave, avec perte du désir sexuel, dépression et troubles du sommeil (somnolence, insomnie, réveils nocturnes, confusion entre le jour et la nuit).
La phase avancée ou sévère
On observe une perte de l’autonomie, des troubles de la communication, des troubles moteurs, puis une dénutrition.
Les capacités intellectuelles supérieures sont atteintes : le raisonnement, le jugement, l’abstraction, le calcul mental… La personne ne peut plus gérer ses finances, faire ses démarches administratives, s’adapter aux nouvelles situations. La personne commence à avoir du mal à effectuer les gestes de la vie quotidienne. Elle présente aussi des troubles de coordination des membres, surtout ceux nécessitants les deux mains. Puis ce sera la difficulté de réaliser les petites activités comme se servir d’un tire-bouchon, allumer la télévision ou la radio, s’habiller…
Les troubles de l’équilibre apparaissent avec les troubles de coordination. Les chutes deviennent fréquentes, avec les risques de fracture.
Enfin, le malade se dégrade progressivement : il présente une grande désorganisation et une confusion mentale sévère avec hallucinations et illusions. Il y a aussi des incontinences des urines et des selles, des infections aggravées par la confusion, la désorientation.
L’état grabataire s’installe. Ces états avancés présentent souvent des pertes de l’appétit et une absence de soif, ce qui entraîne une diminution de l’alimentation et donc une perte de poids. La dénutrition et la déshydratation sont les complications majeures de la maladie d’Alzheimer.
Ainsi les symptômes de la maladie d’Alzheimer présentent une très grande hétérogénéité. Il n’est pas toujours aisé d’en faire le diagnostic, car chaque personne est un cas particulier.
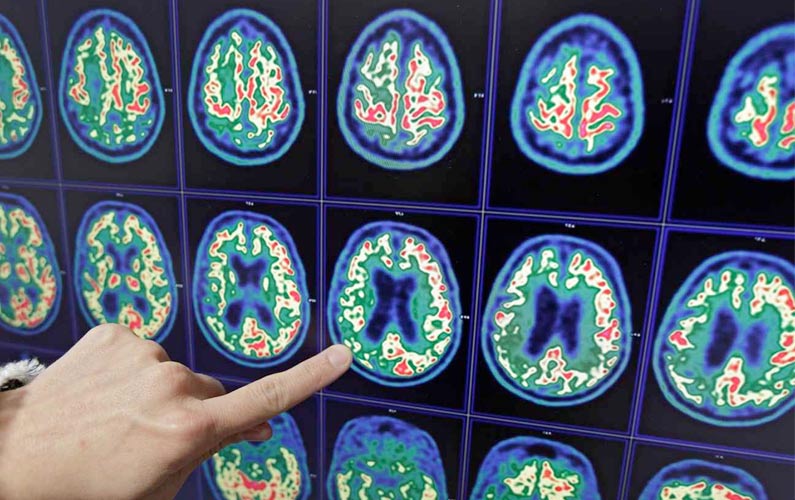
L’imagerie cérébrale
Les lésions de l’Alzheimer sont de mieux en mieux connues, grâce aux techniques modernes d’imagerie médicale :
L’électro-encéphalogamme (EEG)
Dans la maladie d’Alzheimer, le tracé est altéré dans sa globalité. Il montre un ralentissement postérieur du rythme de base. La modification d’un tracé, comparativement à un autre, nous permet de savoir qu’il y a une possible pathologie dans la zone du cerveau correspondante. Ces anomalies peuvent être des modifications du rythme (accéléré ou ralenti) ou de l’amplitude (augmentée ou diminuée) du tracé enregistré.
Le scanner peut montrer des signes évocateurs de la maladie d’Alzheimer : une dilatation globale des ventricules et une atrophie cérébrale diffuse mais prédominante dans les régions pariétales et occipitales.
L’Imagerie par Résonance Magnétique (IRM)
Elle a montré tout son intérêt pour avoir des images précises de l’anatomie du cerveau, ainsi que des données volumétriques des régions profondes du cerveau (lobe temporal et région de l’hippocampe).
Le scanner et l’IRM cérébrale permettent d’éliminer les autres causes de détérioration intellectuelle : les causes incurables comme des tumeurs et des cancers cérébraux, ou des accidents vasculaires par exemple.
La neuro-imagerie est sortie de son rôle classique de diagnostic d’exclusion des autres pathologies cérébrales vasculaires, chirurgicales ou autres qui sont certes indispensables, mais d’ores et déjà c’est un des éléments du diagnostic.
La scintigraphie cérébrale
C’est la tomoscintigraphie cérébrale d’émission monophotonique. Elle utilise des marqueurs radioactifs qui se fixent dans le cerveau en fonction de son état fonctionnel où on fait l’injection. L’image obtenue est donc une photographie du fonctionnement cérébral à un moment donné. Cette imagerie cérébrale fonctionnelle mesure le débit du sang dans les différentes parties du cerveau. Une baisse du métabolisme ou une réduction du débit sanguin cérébral (surtout des régions postérieures) sont également évocateurs de cette maladie.
La Tomographie par Emission de Positions (TEPscan)
Destinée à explorer le fonctionnement cérébral, elle peut aider à détecter de nombreuses maladies du système nerveux : maladie de Parkinson, maladie d’Alzheimer ou tumeurs cérébrales. Elle mesure de façon encore plus précise l’activité des différentes zones du cerveau.
L’évolution est progressive, étalée généralement sur une longue période. Elle passe par onze stades, les manifestations cliniques apparaissent seulement aux trois derniers.
On constate une atrophie cérébrale croissante, diffuse, prédominant au niveau des lobes temporaux. L’atteinte porte à la fois sur la substance grise, ce qui indique des pertes de neurones et de dendrites, et sur la substance blanche, ce qui indique des pertes d’axones.
Les progrès de l’imagerie cérébrale ont permis d’entrevoir les relations entre lésions, atrophie hyppocampique et troubles cliniques. Les travaux de recherche actuels s’orientent vers le développement de ces techniques tant au niveau du diagnostic que du suivi. Ils permettront aussi d’affiner le diagnostic précoce et d’envisager à terme la visualisation des plaques séniles du vivant du malade.
L’examen anatomopathologique (la ponction lombaire)
La ponction lombaire est rarement indiquée dans les cas de suspicion de maladie d’Alzheimer. Elle devrait pourtant se développer dans l’avenir compte tenu des dernières recherches qui ont montré l’existence de marqueurs prédictifs très fiables au niveau au niveau du Liquide Céphalo-Rachidien (LCR). Ce sont les bêta-amyloïde 1-42 (A-42), la Tau totale (T-tau) et la Tau phosphorylée (P-tau 181).
Les dosages anormaux de ces marqueurs ont une sensibilité de 95 % et une spécificité de 83 %. « Ces associations de marqueurs biologiques ont une valeur pronostique supérieure à celles des autres marqueurs plus classiques que sont l’âge, le sexe, le génotype Apo E, l’homocystéinémie, la pression artérielle ou encore les tests cognitifs courts perturbés. »
La ponction lombaire est un prélèvement de liquide céphalo-rachidien effectué dans la région lombaire. L’analyse du liquide recueilli permettra surtout d’éliminer les autres diagnostics possible de démence.
La dégénérescence du cerveau observée dans la maladie d’Alzheimer est liée à la précipitation exagérée de substances protéiques, issues de deux processus dégénératifs différents qui se potentialisent pour provoquer la mort des neurones.
L’imagerie médicale visualise les anomalies macroscopiques tandis que la ponction lombaire identifie les anomalies microscopiques.
On décrit dans la maladie d’Alzheimer deux types de marqueurs principaux : les plaques séniles et les dégénérescences neurofibrillaires.
Les plaques séniles extracellulaires
Elles sont constituées majoritairement du peptide β amyloïde (lui-même issu, par clivage, d’une glycoprotéine transmembranaire : le peptide amyloïde APP).
Selon Smith et coll. (1994), cité par J. Seignalet, les plaques séniles sont également constituées de deux protéines dites de Maillard : la pyrraline et la pentosidine, issues d’une oxydation athermique des protéines (par carence en vitamine B6) par des fonctions cétone provenant :
- soit des aldéhydes (margarines et lipides hydroperoxydés), c’est la lipo-oxydation des protéines
- soit des sucres : c’est la glyco-oxydation ou glycation (l’hémoglobine glyquée des diabétiques, ou HbA1C, est une protéine oxydée ou carbonylée)
- soit des médicaments ou des xénobiotiques environnementaux
- soit, enfin, des protéines préalablement oxydées par les radicaux libres.
Signalons que la vitamine B6 est la seule vitamine susceptible de pouvoir s’opposer aux effets de la glycation, un des facteurs fondamentaux responsables du vieillissement.
Les Dégénérescences NeuroFibrillaires intracellulaires (DNF)
Ce sont des lésions présentes à l’intérieur même des neurones dans leur cytoplasme. Cela débute par une accumulation de filaments (groupés par paires hélicoïdales), constitués de protéines anormales appelées « tau » (Tau pour Tubulin Associated Unit en Anglais), porteuses de groupes phosphates. C’est une protéine qui est présente de façon normale dans le cerveau. Elle exerce un rôle important au niveau des microtubules qui servent à transporter les matériaux depuis le corps cellulaire du neurone vers les terminaisons nerveuses.
Lors de la maladie d’Alzheimer, un processus anormal entraîne une modification de la structure de la protéine Tau par phosphorylation. Cette protéine Tau anormale finit par s’agréger et constituer des filaments pathologiques dans les cellules nerveuses : il y a alors une dégénérescence neurofibrillaire qui touche à la fois les corps cellulaires des neurones (dégénérescence neurofibrillaire proprement dite) et leurs prolongements (enchevêtrements neurofibrillaires).
Ces agrégats protéiniques ont pour première conséquence la mort des neurones, suivie de conséquences inflammatoires locales qui entraînent une désorganisation et une rupture des circuits nerveux avoisinants. Ces phénomènes neurotoxiques touchent essentiellement les cellules nerveuses utilisant l’acétylcholine comme neuromédiateur. Cette observation sera le point de départ de l’élaboration d’agents pharmacologiques capables de stabiliser l’évolution de la maladie. La plupart étaient des anticholinesterasiques, inhibiteurs de la chaîne respiratoire mitochondriale (Donépézil) qui aggravaient paradoxalement l’évolution de la maladie.
Les marqueurs neuropathologiques et neurochimiques, caractéristiques de la maladie, sont hélas, de constatation post-mortem et l’imagerie médicale n’est pas décisive pour le diagnostic ; même les tests cognitifs de dépistage « précoce » ne sont d’aucun secours pour une prise en charge médicamenteuse efficace. Force restera donc à la prévention, laquelle n’est pas chose aisée, mais tellement prometteuse !
Alzheimer : tests prédictifs
Nous n’avons pas de preuve formelle qu’il s’agit bien d’une maladie d’Alzheimer. Même l’examen neurologique demeure longtemps normal… Ce n’est qu’à un stade avancé que quelques troubles apparaissent : tonus musculaire augmenté, mouvements anormaux, troubles de la marche…
Aucun examen complémentaire (prise de sang, radiographies, scanner, IRM…) ne permet à lui seul de faire le diagnostic de maladie d’Alzheimer.
Les examens complémentaires permettront surtout d’éliminer les autres diagnostics possibles de démence et de noter aussi le degré d’évolution de la maladie.
Par ailleurs, certaines pathologies ou troubles du terrain peuvent faire le lit de pathologies neuro-dégénératives (Alzheimer, maladie de Charcot, sclérose en plaques, démence).
Certaines situations ou intoxications sont responsables de la détérioration du cerveau. Il semble donc logique de penser qu’elles peuvent intervenir dans la genèse de la maladie d’Alzheimer.
En premier lieu, poser la question : Quels sont les médicaments pris par la personne actuellement ?
Car certains médicaments (Donépézil) peuvent induire des symptômes proches de ceux de la maladie d’Alzheimer. La réponse éclairera sur les causes qui ont déclenché la maladie.
Pour faire l’approche du terrain – démarche essentielle – nous ferons appel à des laboratoires high-tech qui disposent de tests innovants.
Les tests disponibles
Etat inflammatoire
On mesure la vitesse de sédimentation et la C. Reactive Protéine (tropisme cardio-vasculaire)
Métaux lourds
La présence de métaux lourds: les porphyrines urinaires (la vitrine de l’intoxication de l’organisme).
Plusieurs travaux ont démontré que l’aluminium joue, avec le fer, un rôle dans l’agrégation de la protéine bêta-amyloïde, élément-clé du processus Alzheimer.
Dans un bon nombre de vaccins se trouvent des concentrations importantes d’aluminium. La succession de vaccins, pratiquée particulièrement chez le nouveau-né, ne fait qu’additionner ces concentrations nocives et donc la dangerosité par effet cumulatif de ce produit.
Certains médicaments, particulièrement les pansements gastriques – indiqués en cas de gastrite, oesophagite, reflux gastro-oesophagien ulcères d’estomac et duodénal- sont riches en aluminium. L’argile contient également de l’aluminium.
Voir mon livre « Les dégâts des métaux lourds », Ed. Trédaniel.
Les intolérances alimentaires
Test de la peptidurie (gluten et caséine du lait), dix antigènes alimentaires (les plus courants), ou l’ensemble des intolérances (IMUPRO).
Par dégradation incomplète, le gluten peut fournir de nombreux peptides qui passent dans la circulation sanguine, du fait de la trop grande perméabilité de l’intestin. Par la suite, ces peptides atteignent les récepteurs du cerveau sous forme d’opioïdes et peuvent générer des maladies psychiatriques graves : autisme, schizophrénie, hyperactivité, dépression et même la maladie d’Alzheimer.
La caséine des laits de vache (80 % de phosphoprotéines) forme des casomorphines, qui ont le même impact que les peptides. Les blocages enzymatiques entraînent des mauvaises transformations des aliments pouvant devenir toxiques. Un examen en laboratoire des peptides urinaires peut être un début de preuves d’une intolérance au gluten et d’une intoxication aux métaux lourds. Le mélange des métaux accentue leur toxicité dans l’organisme. Le mercure, par exemple, prend la place des oligoéléments essentiels aux enzymes au niveau des cellules et les inhibe. Par la suite, le gluten produit de lagliadinomorphine, substance très toxique qui interagit au niveau de la communication entre les neurotransmetteurs et les neurorécepteurs. Des maladies psychiatriques peuvent en résulter.
La présence de virus (hépatite, mononucléose, herpès)
Il s’agit de tester les ptérines urinaires. Une infection virale chronique peut entraîner une surproduction de cytoxines, d’interleukines, de lymphocytes T4 ou T8 et aussi de radicaux libres qui sont autant d’agents efficaces contre le virus, mais, s’ils se trouvent en excès, peuvent endommager le milieu extérieur et, en particulier, la cellule porteuse du virus, c’est-à-dire le neurone. Un virus pourrait aussi permettre des mutations de l’ADN ou des expressions de certains gènes endormis favorisant la genèse de la maladie d’Alzheimer.
Lire mon livre « les huiles essentielles anti-virales », Ed. Trédaniel.
Evaluer le risque vasculaire
Il s’agit de tester l’homocystéine (athérosclérose, thrombose, maladies neuro-dégénératives). Les lésions vasculaires de l’hyperhomocystéinémie sont faites d’hémorragies diffuses secondaires à une angéite nécrosante des petits vaisseaux ; ces nécroses capillaires et artériolaires sont associées à une gliose (inflammation des cellules gliales : oligodendrocytes, astrocytes, cellules microgliales), une hyperplasie astrocytaire, des amas de lymphocytes et de polynucléaires . On évolue ainsi vers la maladie d’Alzheimer.
Troubles de la mémoire et des comportements
On teste le profil neurobiochimique (les neurotransmetteurs). Les neurotransmetteurs sont des substances chimiques, sortes d’hormones intracérébrales, libérées au niveau des espaces intersynaptiques. Il existe de nombreux neurotransmetteurs différents. Ce sont : l’acétylcholine, la GABA, le glutamate, l’aspartate, les enképhalines… Chacun a une fonction différente.
La chute de neurotransmetteurs empêche le bon fonctionnement du cerveau, et ce déficit peut, sans doute, venir détériorer avec le temps les neurones eux-mêmes.
La baisse de la sérotonine est un phénomène fréquemment rencontré dans la maladie d’Alzheimer. C’est l’hormone de la sérénité. Elle est aussi le précurseur de la mélatonine, hormone conditionnant notre sommeil. L’acétylcholine est impliquée dans la mémoire, l’attention et l’action.
La maladie d’Alzheimer est caractérisée par une baisse de l’acétylcholine ainsi que par une anomalie portant sur certains récepteurs cellulaires (appelés nicotiniques) de l’acétylcholine. Cette baisse serait due à l’action d’une enzyme, l’acétylcholinestérase, qui dégrade l’acétylcholine.
Dans toute pathologie psychiatrique et neuro-dégénératives, faire les trois tests : histamine, rapport cuivre/zinc, taux des Kryptopyrroles qui affineront le diagnostic et déboucheront sur une thérapie naturelle.
Voir mon livre : « Stress, dépression et troubles du comportement », Ed. Trédaniel.
Profil des acides gras
On test les acides gras de la membrane érythrocytaire. La composition en acides gras de nos membranes cellulaires modulent notre susceptibilité aux affections dégénératives favorisées par le déficit chronique de nos sociétés occidentales en acides gras de la série Oméga 3.
Le groupe des Oméga 3 est composé de l’Acide Alpha-Linoléique (l’ALA ou Oméga 3) et de ses dérivés dont les plus connus sont l’Acide EicosaPentaénoïque (EPA) et l’Acide DoxoHexaénoïque (DHA).
Apport conseillé : 3 à 5 g/j contre 10 pour les Oméga 6.
Le groupe des Oméga 6 se compose du chef de file, l’acide linoléique, qui est un acide gras essentiel. L’organisme ne peut pas le fabriquer et il doit donc être apporté par l’alimentation. Il donne ensuite des dérivés dont les plus connus sont l’Acide Gamma-Linolénique (GLA) et l’Acide Arachidonique (AA).
Les apports conseillés sont de 10 g/j contre 3 à 5 gr pour les Oméga 3, soit un rapport Oméga 6/Oméga 3 de 3 à 2.
Les deux groupes d’Oméga 3 et 6 assurent la prévention de la maladie d’Alzheimer. Les EPA et DHA sont incontournables. C’est la nourriture essentielle du cerveau.
Les vitamines B
Le test consiste à faire un profil vitaminique B complet.
Le groupe des vitamines B comprend :
- La vitamine B1 ou Thiamine
- La vitamine B2 ou Riboflavine
- La vitamine B3 ou PP, ou Nicacine
- La vitamine B5 ou panthothénique
- La vitamine B6 ou Pyrodoxine
- La vitamine B9 ou Folate (acide folique)
- La vitamine B12 ou Cyanocobalamines.
Ce sont les plus importantes vitamines pour le cerveau. La carence de l’une d’entre elles se traduit par des perturbations psychiques.
Les carences en vitamines B sont fréquentes chez les personnes âgées : 50 % d’entre elles seraient carencées en vitamine B1, 15 à 30 % en vitamine B6, 10 à 30 % en vitamine B9 et 11 % en vitamine B12.
Or, nous savons que la maladie d’Alzheimer touche d’abord les personnes âgées… D’où une nécessité évidente de suppléer à cette carence.
D’autant plus qu’une alimentation pauvre en vitamines B9 et B12 augmente le risque –deux ou trois fois- d’atrophie cérébrale ou de maladie d’Alzheimer dans les dix ans.
La vitamine B3 (issue du tryptophane) ou nicotinamide a une forte affinité pour les récepteurs nicotiniques de l’Acétylcholine, en raison de son impact neurovasculaire affirmé : c’est aussi la vitamine de la réparation de l’ADNmitochondrial, de la mobilisation du calcium, de la protection des LDL et des acides gras polyinsaturés (AGPI) contre l’oxydation.
La vitamine B6 quant à elle permet la synthèse de presque tous les neurotransmetteurs : GABA, sérotonine, dopamine, noradrénaline, adrénaline et même l’acétylcholine.
La plupart des vitamines du groupe B (sauf B12) étant synthétisées (au moins partiellement) par la flore intestinale, stockées puis métabolisées majoritairement dans la cellule hépatique, le facteur limitant de l’absorption de ces vitamines, c’est l’hyperperméabilité intestinale (leaky gut syndrom) : elle est induite surtout par certains médicaments pris au long cours, mais également certains aliments (gluten, abus de laitages, de tabac) ainsi que le stress chronique qui lui-même peut être la conséquence de carences en nutriments essentiels induites par l’accumulation de substances étrangères (cercle vicieux) ; la liste est longue des médicaments inducteurs de leay gut syndrom.
La levure de bière est sans doute l’aliment le plus riche en vitamines B.
Rôle-clé de l’intestin
Test : Dysbiose – Evaluation de la flore colique – Dysmicrobisme fongique ou parasitaire. Analyse de 19 métabolites microbiens.
L’intestin représente un écosystème reposant sur un trépied fonctionnel : la flore intestinale, la muqueuse intestinale et le système immunitaire intestinal qui agissent en synergie et en symbiose. Ce trépied fonctionnel assure la fin de la digestion, l’assimilation, la reconnaissance des nutriments et la création de notre immunité intestinale qui représente notre « identité ».
La carence nutritionnelle de notre alimentation moderne s’explique par de nombreux facteurs :
- Les effets pervers de l’agriculture et de l’élevage à base de pesticides, d’engrais, qui appauvrissent les sols et produisent des aliments carencés en nutriments essentiels : calcium, magnésium, oligo-éléments, L-glutamine, vitamines B3 et B6… Par ailleurs, ces aliments deviennent de plus en plus antigéniques. Rappelons que les pesticides sont omniprésents dans de nombreuses denrées alimentaires, dont les fruits et légumes, les vins, les viandes et que les pesticides organophosphorés sont des bloqueurs des canaux de potassium, un mécanisme universel à l’origine de la mort du neurone.
- La surconsommation calorique privilégiant les glucides et les sucres raffinés (confitures, Nutella, céréales, jus de fruits, viennoiseries, lactose, mais aussi les farines raffinées à index glycémique élevé).
- Les phosphoprotéines (blé, soja, œufs, amandes, laitages…) qui désorganisent la voie de l’homocystéine, constituant en particulier la synthèse des protéines soufrées dont fait partie l’insuline.
Dès lors que le tube digestif est perturbé depuis plusieurs mois, on détecte alors une inflammation, une hyperperméabilité intestinale, une dysbiose qui provoquent une activation immunitaire intestinale. Pour identifier les causes de ces altérations, il nécessaire d’effectuer des examens spécifiques :
- Analyse de selles (étude bactériologique et parasitologique). On peut parfaire cet examen coprologique par d’autres plus sophistiqués :
- Candia 5, pour rechercher la présence de Candida albicans, une mycose dévastatrice qui donne lieu à nombre de pathologies : brûlure du tube digestif, mal-être, dépression, cancers (prostate) ;
- Indoxyl sulfate, mise en présence d’une flore pathogène (résultat échelonné de 1 à 4) ;
- Analyse des marqueurs inflammatoires, la vitesse de sédimentation et la C-Reactive Protein quantifient l’inflammation.
Examens plus sophistiqués :
- les cytokines, médiateurs de l’inflammation ;
- l’index de pronostic nutritionnel inflammatoire (PINI) pour évaluer le retentissement de l’inflammation ;
- l’intensité de la porosité de la paroi intestinale par les endotoxines ou lipopolysaccharides.
En résumé
Le vaste tour d’horizon permet d’identifier le terrain et de prévenir et guérir l’ensemble des pathologies. Cette médecine holistique privilégie la prévention. Le million de patients atteints de la maladie d’Alzheimer sont des victimes de notre médecine officielle qui n’a pas su poser les bonnes questions. A quoi bon faire « l’année de la maladie d’Alzheimer » ?
Il convient donc d’intervenir au cours de la longue période de latence cliniquement muette qui s’étale sur une à plusieurs décennies. La procédure adéquate est celle d’une prévention active analogue à celle qui fait actuellement ses preuves contre la cancérisation.
Le développement d’une politique de prévention de la maladie d’Alzheimer sera un enjeu majeur dans les années à venir. Il est pour cela essentiel de connaître et maîtriser les facteurs qui pourraient retarder le déclin cognitif du vieillissement et l’apparition de la maladie d’Alzheimer. Ceci implique des essais cliniques en population générale.
On est en effet capable de nos jours de poser le diagnostic de maladie d’Alzheimer à des stades très précoces, c’est-à-dire avant même que le patient ne présente une atteinte de l’ensemble de ses capacités cognitives.
Il nous reste maintenant à proposer un traitement qui prendra en compte toutes ces données diagnostiques.
Pour plus d’informations sur le sujet, lire « Quand le cerveau déraille », Ed. Trédaniel, et « Je veux devenir un jeune centenaire », Ed. du Dauphin.
N.B. : Ces analyses innovantes peuvent être effectuées au Laboratoire Philippe Auguste
Ses coordonnées : 119, avenue Philippe Auguste 75011 Paris. Tél. : 01 43 67 57 00, contact@labbio.net, www.labbio.net.








Article très complet! Bravo pour tous vos précieux conseils de prévention et d’aide à la guérison
Excellent article à tout niveau !
Merci de tout coeur pour votre conférence à Signes hier…
Et bravo pour tout ce que vous faites…
Comment obtenir une ordonnance pour une thyroïdite d’Hashimoto traitée de longue date par Lévothyrox ????
Merci
Michèle
une atrophie hippocampique décelée par hasard sur ma soeur de 55 ans, sans aucun autre signe,peut elle conduire à la maladie d’alzheimer dans quelques années ? merci
Bonjour, Le livre sur les HE du Dr Willem m’a bien aidé pendant des années et je l’en remercie. Lisant l’article sur l’Alzeimer j’ai été surprise de trouver ceci :
Les phosphoprotéines (blé, soja, œufs, amandes, laitages…) qui désorganisent la voie de l’homocystéine, constituant en particulier la synthèse des protéines soufrées dont fait partie l’insuline.
C’est la premiére fois que je rencontre un tel propos au sujet des amandes et des oeufs. Pouvez vous me dire ou je peux trouver une information plus étayée sur cela. Avec mes remerciements.
Bonjour docteur j’ai une intolérance au gluten (maladie cœliaque) et j’aimerais avoir votre avis ou une consultation, j’habite le Maroc . Merci